Über Osteomyelitis
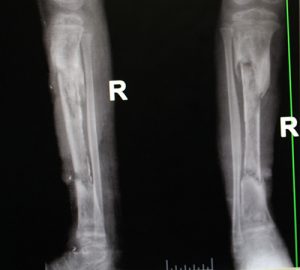 Die Osteomyelitis ist eine bakterielle Infektion des Knochens, die ohne Behandlung nicht ausheilen kann, zur Zerstörung des betroffenen Knochens führt und schwere Behinderungen hinterlässt.
Die Osteomyelitis ist eine bakterielle Infektion des Knochens, die ohne Behandlung nicht ausheilen kann, zur Zerstörung des betroffenen Knochens führt und schwere Behinderungen hinterlässt.
Unbehandelt sterben die meisten Patienten an einer Sepsis (Blutvergiftung). In Entwicklungsländern sind fast ausschließlich Kinder im Alter von 2 bis 15 Jahren betroffen. Die häufigsten Ursachen sind Mangelernährung und schlechte hygienische Bedingungen.
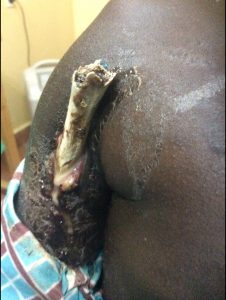 Oftmals werden die behandelnden Ärzte mit Kindern konfrontiert, bei denen die betroffenen Knochen schon sichtbar aus der Haut getreten sind und die unter starken Schmerzen leiden.
Oftmals werden die behandelnden Ärzte mit Kindern konfrontiert, bei denen die betroffenen Knochen schon sichtbar aus der Haut getreten sind und die unter starken Schmerzen leiden.
Diese bei uns völlig unbekannte Krankheit tritt in Entwicklungsländern sehr häufig auf: Laut einer Statistik des CoRSU-Hospitals in Kampala, Uganda, stehen ca. 22% aller dort durchgeführten Operationen im direkten Zusammenhang mit einer Osteomyelitis. Oftmals sind mehrere Operationen in aufeinanderfolgenden Jahren notwendig, insbesondere, wenn das betroffene Kind sich noch im Wachstum befindet.
Das Krankheitsbild der hämatogenen Osteomyelitis
Die akute hämatogene Osteomyelitis:
Jede chronische hämatogene OM entsteht aus der nicht konsequent behandelten akuten hämatogenen OM. Diese zu erkennen und richtig zu behandeln steht deshalb am Anfang jeglicher Therapie. Wahrscheinlich erreichen in Ruanda solche Kinder die Krankenhäuser nicht oder zu spät. Dennoch sollte das diagnostische Augenmerk auf diese Frühform der OM gelenkt werden, da ihre rechtzeitige und konsequente Therapie die Entstehung einer chronischen Verlaufsform verhindern kann.
Häufigkeitsgipfel: Säuglinge zwischen 1 und 10 Monaten sowie Kinder zwischen dem 6. und 9. Lebensjahr. Jungen sind doppelt so häufig betroffen wie Mädchen. Alle Knochen am Skelett können betroffen sein, am häufigsten jedoch die körpernahe Oberschenkel- und Schienbeinmetaphyse. Ein Übergreifen auf das benachbarte Gelenk findet man am häufigsten an Schulter und Hüftgelenk. Diese septische Arthritis (eitrige Gelenkentzündung) tritt gehäuft bei Kindern zwischen dem 1. Und 18. Monat (a) auf. Später bildet die Epiphysenfuge eine mechanische Barriere gegen die Infektausbreitung (b).
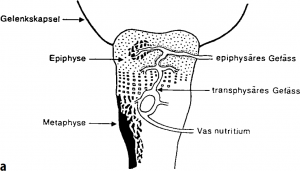
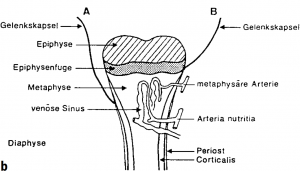
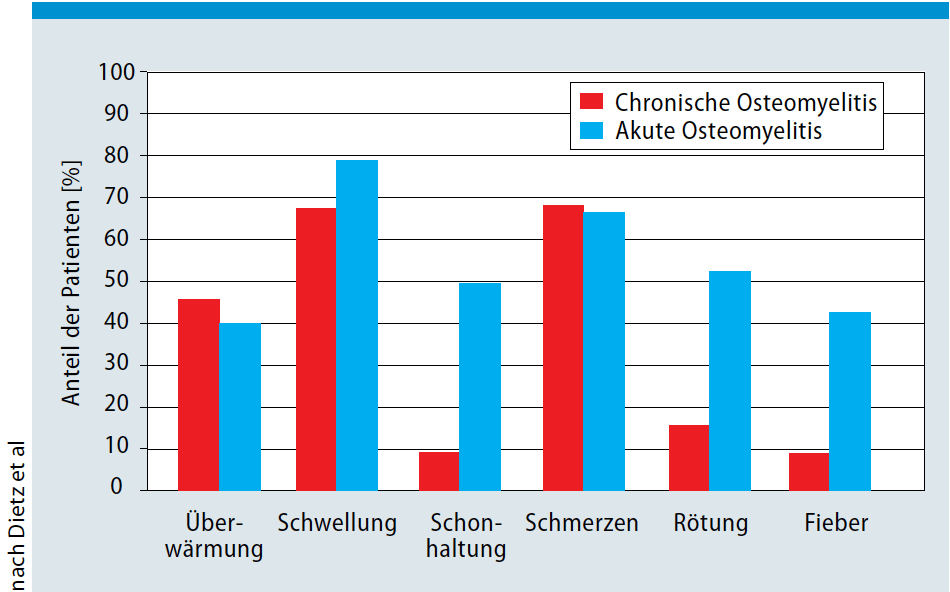
Die akute Osteomyelitis beginnt charakteristischerweise plötzlich mit Unwohlsein, Fieber und starken Knochenschmerzen. Schwellung, Rötung, Überwärmung und Schonhaltung der betroffenen Extremität können folgen. Vorausgegangen sind nicht selten ein Bagatelltrauma oder ein infektiöses Geschehen, z. B. der oberen Atemwege, eine Otitis (Ohrentzündung) oder eine Pneumonie (Lungenentzündung) oder Infektionen des Magen-Darm-Traktes (z.B. Salmonellen). Infizierte, nicht behandelte Wunden (z. B. an den Füßen beim Barfußlaufen) sind oft Eintrittspforte für die bakteriellen Erreger der OM. Beim Neugeborenen und Säugling finden sich oft Bewegungsarmut, Irritabilität und Essunlust. Beim Kleinkind weist die Verweigerung des Sitzens oder des Stehens auf einen Befall von Wirbelsäule und Becken hin.
Eine Schwächung des Immunsystems begünstigt die Entstehung einer OM. Krankheiten wie Tuberkulose, Malaria, HIV, Sichelzellanämie und Diabetes mellitus sind deshalb als prädisponierende Faktoren anzusehen. Außerdem begünstigen verunreinigtes Trinkwasser und mangelnde Hygiene sowie Mangelernährung die Entstehung einer hämatogenen Osteomyelitis.
Das klinische Bild der akuten hämatogenen Osteomyelitis ist vielfältig: abhängig vom Ort und der Dauer des infektiösen Geschehens, vom Erreger und natürlich vom Alter des Patienten. Man unterscheidet 3 Stadien der klinischen Symptomatik, abhängig vom pathologischen Geschehen am Knochen. Bei der eitrigen Arthritis findet sich eine hochgradige schmerzhafte Bewegungseinschränkung des betreffenden Gelenks. Bei Neugeborenen ist auf einen multilokulären Befall (mehrere Lokalisationen) zu achten.
Besteht der Verdacht auf eine akute Osteomyelitis, muss die Behandlung ohne jede Verzögerung eingeleitet werden. Nach Nade lassen sich 5 Therapieprinzipien festhalten:
- Das richtige Antibiotikum ist wirksam, bevor sich Eiter bildet.
- Systemische Antibiotika können avaskulären (nicht durchbluteten) Knochen und Eiter nicht keimfrei bringen. Diese müssen deshalb entfernt werden.
- Verliefen diese Maßnahmen erfolgreich, können systemische Antibiotika die Neubildung von Eiter und Nekrosen verhindern.
- Der Knochen wird durch die druckbedingte Ischämie (Durchblutunungsstörung) geschädigt. Eine Eiterentleerung ermöglicht wieder die Verbindung zwischen Periost (Knochenhaut) und Knochen, eine Druckentlastung und damit eine Durchblutungsverbesserung. Ein chirurgisches Vorgehen sollte deshalb schonend sein, ohne zusätzliche Verletzungen zu schaffen.
- Die antibiotische Therapie muss auch nach einer operativen Intervention weitergeführt werden.
Die chronische hämatogene Osteomyelitis:
Die chronische Osteomyelitis ist eine chronische bakterielle Infektion des Knochens, die langfristig zu einer Zerstörung des Knochens führt und auch die Gelenke befallen kann. Sie entsteht aus der nicht oder unzulänglich behandelten akuten Osteomyelitis bei einer Symptomdauer von mehr als 3 Wochen.
Hauptsymptom der chronischen OM ist der Schmerz, weitere häufige Symptome sind Schwellung, Überwärmung und Fistelbildung.
Für das Kibogora-Hospital liegen keine exakten Zahlen vor. Gefühlt kommt die chronische Osteomyelitis jedoch bei Kindern und Jugendlichen sehr häufig vor. Bei unserem Aufenthalt im September 2014 haben wir 6 von 27 Operationen wegen einer chronischen Osteomyelitis durchgeführt, das sind 22% aller OP’s. Eine Statistik des CoRSU-Hospitals in Kampala von Januar 2002 bis Dezember 2011 besagt, dass 3021 Operationen von insgesamt 13514 wegen einer Osteomyelitis erforderlich waren, das sind ebenfalls ca. 22%.
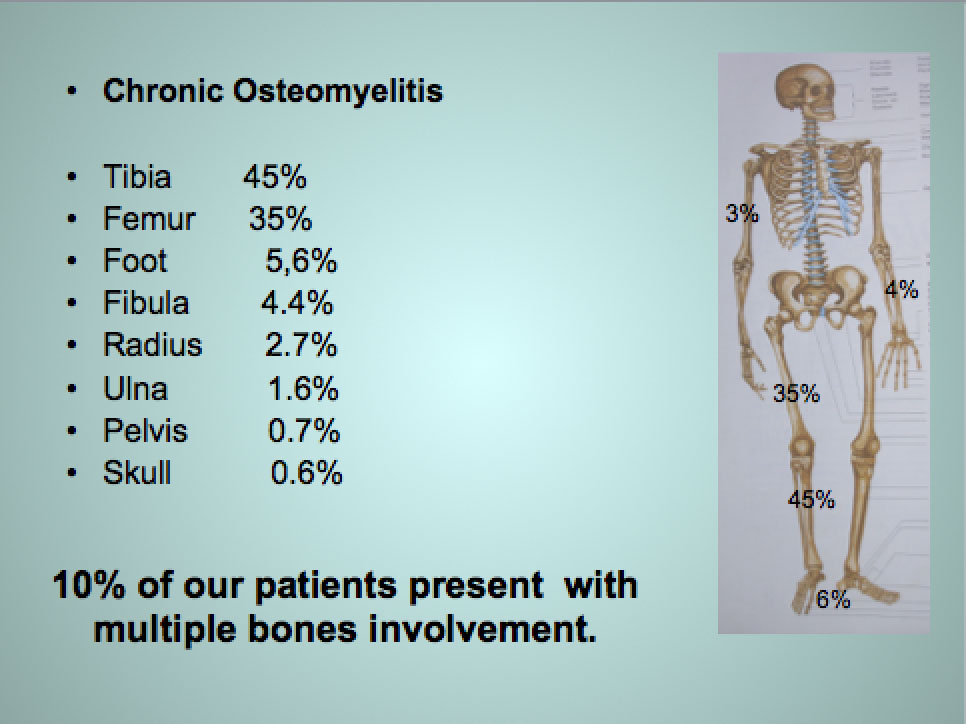
In ca. 80% der Fälle lokalisiert an Oberschenkel (Femur) und Schienbein (Tibia). Z. B. im CoRSU-Hospital in Kampala:
Eine Klassifikation sollte einfach, von jedem nachvollziehbar und anwendbar sein und auf therapeutische Konsequenzen schließen lassen. Aus diesen Gründen finden wir die CoRSU-Klassifikation für den klinischen Alltag gut zu gebrauchen.
- I. Leicht:
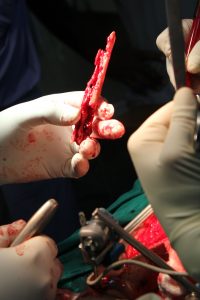
- Sequester (abgestorbener Knochen)gut abgrenzbar
Involucrum (umhüllender neuer Knochen) gut entwickelt
OP unter Blutsperre möglich
Rezidivfreie Heilung nicht selten 
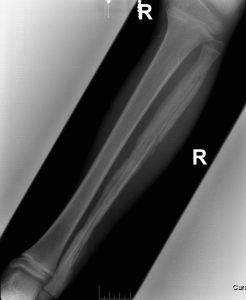
- II. Schwierig:
- Kein abgrenzbarer Sequester
Multiple Erosionen, Höhlen und Osteolysen
OP unter Blutsperre nicht möglich (Bluttransfusion!!)
Multifocale (mehrere Herde) Osteomyelitis
Häufige Rezidive 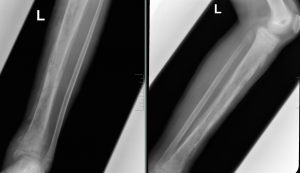
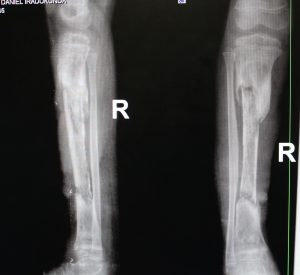
- III. Komplex:
- pathologische Fraktur
Septische Arthritis
Axiale Deformitäten
Pseudarthrosen (Falschgelenke)
Knochensubstanzverlust
Rekonstruktionen erforderlich 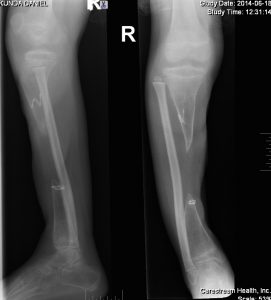
Stadiengerechte Therapie:
- Akute Osteomyelitis:
- Langfristige Antibiotikatherapie (siehe oben)
Abszessentlastung - Leichte Form der chronischen Osteomyelitis:
- Radikale Sequestrektomie (Entfernung abgestorbener Knochen), Antibiose (nur perioperativ)
Entlastung und Debridement (Säuberung) isolierter Abszesse im Knochen - Schwierige Form der chronischen Osteomyelitis:
- Ggf. Weiterentwicklung des Involucrums abwarten
Radikales Markraumdebridement, langfristige Antibiose (perioperativ)
Weichteilsanierung nach Knochensanierung (Fistelexcision, Spalthaut etc.)
Bei multifocaler OM: Ausschluss TBC, HIV, Sichelzellanämie etc.
Behandlung der Begleiterkrankungen, eiweiß- und kalorienreiche Ernährung
Sanierung aller Herde in allen Knochen - Komplexe Form der chronischen Osteomyelitis:
- Radikales Weichteildebridment und vollständige Sequestrektomie auch unter in Kaufnahme von großen Knochensubstanzverlusten, Drainagen
Stabilisierung mit Fixateur externe oder Gipsverbänden
Weichteilsanierung nach Infektsanierung
Behandlung von relevanten Begleiterkrankungen, langfristige perioperative Antibiose
Nach Weichteil- und Infektsanierung: Knochenrekonstruktion (Segmenttransfer, Fibula-pro-Tibia-Transfer = Wadenbein anstelle Schienbein, Spongiosaplastik = Eigenknochentransplantation)

